|
 Construyendo
el Construyendo
el
Sistema Integrado
Transaccional y Distribuido de Información en Salud SITDIS
Iniciativa del
Grupo de Acuerdos
Fundamentales, el Colegio Médico
de Cundinamarca y Bogotá CMCB y la
Fundación OBSERVAMED STAR en defensa de
la salud pública, el ejercicio ético de la profesión médica y
el
Derecho
fundamental a la salud.
TEMARIO
1.
En 2003 pasamos de SUIM a SIIM y desde 2023 vamos
pasando de SUIIS a SITDIS
2.
Subsistemas de Información en Salud existentes en Colombia y sus
relaciones
2.1.
Subsistemas de Información que son públicos y generan datos -
Datos en poder de las EPS
2.2.
Información para la definición del POS (hoy PBSUPC) y la UPC
2.3.
Inconsistencias del Subsistema de información de recobros al
FOSYGA y ADRES
2.4.
Inconsistencias de Subsistema SISMED para información de precios
y ventas de medicamentos
2.5.
Mayor participación social y fortalecimiento tecnológico con el
SUIIM
3.
Transformación Digital en Salud TDS
1.
En 2003 pasamos de SUIM a SIIM y
desde 2023 vamos pasando de SUIIS a SITDIS
El año 2003, en el marco de la construcción de la primera
Política Farmacéutica Nacional de 2003 presentamos la
propuesta del
Sistema Único de Información de Medicamentos SUIM
para la construcción de una gran base de datos que debía reunir
información farmacológica, regulatoria y económica de
medicamentos disponibles en Colombia. Dicha propuesta fue
ignorada por el gobierno de esa época y tuvo que ser implementada como
Sistema Integrado de Información de Medicamentos
SIIM que actualmente está disponible como
Sistema VMI-CFN,
aunque el gobierno no logró aún implementar esa idea.
El
año 2022,
propusimos un Sistema
Unico e Integrado de Información en Salud SUIIS, para
gestionar
datos transaccionales directos, integrar diversos subsistemas
y ser interoperable, para que -con
herramientas tecnológicas avanzadas- genere información
analítica
estratégica
en beneficio de la salud pública. Esta propuesta no tuvo
opositores explícitos o concretos, pero lamentablemente
fue
arrastrada al vacío generado por el debate
sobre el papel de las EPS. Por esta razón
(tal como lo hicimos e) en 2023 iniciamos el desarrollo del
Sistema
Integrado Transaccional y Distribuido de Información en
Salud SITDIS en lugar del SUIIS,
.
2.
Subsistemas de Información
en salud existentes: Funciones y Relaciones
El Sistema Único e Integrado de Información en Salud SUIIS debe
preservar los fortalezas de los subsistemas actualmente
existentes, corregir sus inconsistencias y fragmentación,
priorizar su carácter público, enfatizar sus mecanismos de
transparencia y maximizar la búsqueda de resultados en salud.
Por
lo
tanto, comenzamos mostrando un resumen de los subsistemas
existentes, con una mención muy resumida de sus necesidades de
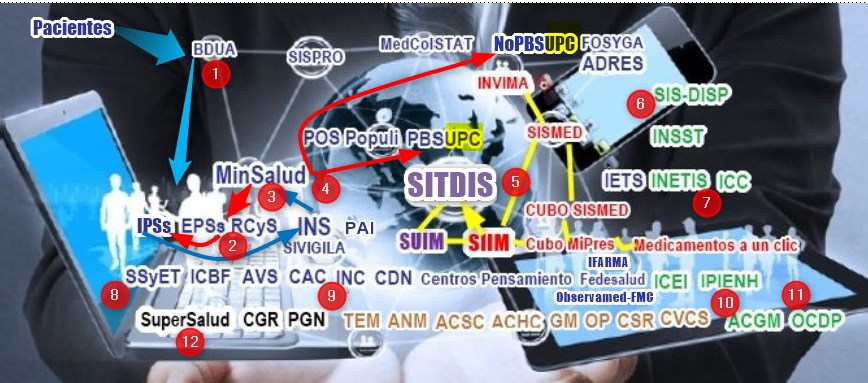
corrección e integración, tal como se ve en el Gráfico
inicial de esta página, donde mostramos los
Subsistemas de Información en Salud existentes en Colombia, sus
funciones y relaciones.
Dejando claro que en ningún caso se trata
de una lista exhaustiva, mostramos aquí las siglas de Subsistemas de
Información en Salud existentes y las entidades relacionadas, en cinco grupos de actores
diferenciados con los siguientes colores de texto:
Azul los generadores de
datos sean estas entidades publicas o privadas.
Rojo el Sistema Integrado de
Información de Medicamentos y sus fuentes. Negro los
entes de control. Café las
entidades públicas y privadas que interactúan con el Sistema de
Información y Verde los
Subsistemas o entidades públicas que se crearían para
fortalecer el sistema público y desarrollar la
Ley Estatutaria de Salud LES.
2.1.
Subsistemas de Información que son públicos y generan datos
Los principales
subsistemas de información del sistema de salud (wp)
que son generadores de datos, aparecen en la
mitad superior e izquierda del gráfico N°2, con sus siglas y
rodeando a MinSalud
(wp). Mostramos a continuación los más importantes, con
enlace de su sigla al sitio web de cada entidad. Junto a cada
sigla y su definición, registramos en
caracteres púrpura algunos comentarios preliminares para el
debate y en caracteres azules
algunas sugerencias sobre su inclusión en el proyecto de Ley.
-
BDUA: Base de Datos Única de Afiliados del Sistema General
de Seguridad Social en Salud BDUA-SGSSS en el sitio web de
ADRES. Ofrece información sobre afiliados del Régimen
Contributivo y el Régimen Subsidiado, según su última
actualización, resultado de los reportes realizados por las
Empresas Promotoras de Salud EPS. Aquí, el papel
del ente rector es pasivo. Esta base de datos, si bien es
oficial y única, está operada y controlada por las EPS y se
limita a informar si cada usuario está registrado y con cuál EPS.
La Ley debe ordenar el carácter oficial y
único de este registro administrativo, en una base de datos operada
directamente por el
ente rector, para el control de la relación administrativa de
cada usuario con el sistema de salud. Debe servir para identificación
única, precisa y portable de los usuarios y
no ser un generador de derechos cuyo carácter universal ya está
definido por la LES.
- SISPRO:
Sistema Integrado de Información de la Protección Social. Ofrece
datos para
facturación electrónica e
Indicadores generales del gasto en atenciones en salud,
además de 1) Información de Prestadores de
Servicios con los Subsistemas
REPS Registro Especial de Prestadores de
Servicios de Salud,
RETHUS Registro de Talento Humano en Salud,
SIHO Sistema de Gestión Hospitalaria,
MIPRES Aplicativo para la prescripción de tecnologías en
salud no financiadas con recursos de la UPC o servicios
complementarios,
RUAF Registro Único de Afiliados (Protección Social),
CMS Consulta Masiva de Supervivencia y
Mi Vacuna
para consulta de personas priorizadas. 2)
Información de financiamiento con Indicadores generales del
gasto en atenciones en salud como Apoyo a las regiones y
Empresas Sociales del Estado ESE, Indicadores generales del
gasto en salud, Variables presupuestales de la red pública,
Recaudos al sistema de seguridad social integral y parafiscales
y Valor de la compensación. 3)
Salud Ambiental con Salud nutricional, Información
de la inspección, vigilancia y control que adelanta el INVIMA en
diferentes frentes, Bancos de sangre con sus requerimientos, Establecimientos certificados en
Análisis de Peligros y Puntos Críticos de Control (APPCC o
HACCP por sus siglas en inglés),
Establecimientos de alimentos y bebidas alcohólicas con
buenas practicas de manufactura. 4)
Mi Seguridad Social
con
Tramites y Servicios,
RUAF Registro Único de Afiliados,
PILA Planilla Integrada de Liquidación de Aportes y 5)
Gestión del conocimiento con Prestaciones, Vacunación No Covid,
Aseguramiento y Ficha departamental y municipal.
SISPRO muestra loa avances del país en
este campo, pero también las deficiencias en los temas de
validación de datos, interoperatividad con los demás subsistemas
y análisis de resultados en salud.
La Ley debe ordenar mayor exactitud,
integridad, consistencia y pertinencia de los datos en todos los
subsistemas, así como la obligatoriedad de los mecanismos de validación y análisis
periódico de resultados en salud. Debe garantizarse la
transparencia y el acceso universal al microdato en todos los subsistemas.
- INS,
SIVIGILA
Covid19:
Portales con toda la información sobre enfermedades de interés
en Salud Pública y la provisión sistemática y oportuna, de
información sobre los eventos que afecten o puedan afectar la
salud de la población Colombiana. El INS y
SIVIGILA tienen publicaciones periódicas con la información que
recolectan (casi exclusivamente de patologías transmisibles).
Aunque se notifican enfermedades huérfanas, aún no existen
informes. Los reportes corresponden solo a Unidades Primarias
Generadoras de Datos UPGD y algunas Unidades Informadoras (UI).
A este subsistema no se reportan patologías no infecciosas
ni datos de miles de profesionales independientes.
Siendo este subsistema de los más fuertes
en su coherencia interna y su relación con los prestadores y
entidades territoriales, debe incluirse el seguimiento a
patologías no infecciosas de alto impacto en la salud pública y
garantizarse el reporte universal de prestadores, incluyendo los
profesionales independientes.
-
PAI y
Vacunación Covid19: El
Programa Ampliado de Inmunizaciones tiene como
objetivo la eliminación, erradicación y control de las
enfermedades inmunoprevenibles en Colombia, con el fin de
disminuir las tasas de mortalidad y morbilidad causadas por
estas en la población menor de cinco años. La página de
Vacunación Covid19 hace el seguimiento estadístico global
del Plan Nacional de Vacunación contra el Covid19.
Ninguno de ambos subsistemas puede
considerarse modelo de transparencia. Los datos del manejo
financiero y administrativo durante la pandemia no son públicos
ni despejan dudas sobre posibles actos de corrupción.
Como ya se dijo, debe garantizarse la
transparencia y el acceso universal al microdato en todos los
subsistemas.
-
MedCol-STAT: Aplicativo estadístico sobre tendencias de
prescripción, consumo y gasto de prestaciones farmacéuticas del
plan de beneficios con cargo a la unidad de pago por capitación
PBSUPC del régimen contributivo. Ver
Descripción y funciones del aplicativo 2018.
Basta un dato para mostrar el nivel de
desactualización de este subsistema: A agosto
de 2021, presenta información de solo 2014 a 2019, es decir,
a un año y cinco meses de declarada la pandemia de Covid-19,
este aplicativo no presenta datos de lo sucedido con las
prestaciones farmacéuticas de las EPS del régimen contributivo
durante la
pandemia. Por ello y porque además no muestra datos del régimen
subsidiado, no permite acceso al microdato y presenta su
información en formatos rígidos con inconsistencias prominentes
al comparar con otras fuentes, puede decirse que su utilidad es
muy reducida.
MedCol-STAT es parcial -y está tan desactualizado- que MinSalud
tiene que "solicitar" a las EPS otro reporte
especial con los datos necesarios para definir la suficiencia de la UPC.
AR Ver Cap.3.
-
POS Pópuli ¿PBSUPC Pópuli?: Herramienta que permite consultar las
tecnologías, servicios y medicamentos de salud financiados o no
con recursos de la Unidad de Pago por Capitación
UPC (la sigla PBSUPC
viene reemplazando a la sigla POS).
A 5 años de la
Ley 1751 de 2015 Estatutaria de Salud
que
incluye todo lo que no esté excluido del Plan de Beneficios, aún
no existe aplicación total de este principio y su nomenclatura.
Los mecanismos de exclusión no se perfeccionaron aún (ver por ejemplo:
la precariedad del Informe de MinSalud en la solicitud de exclusión de
Elosulfasa Alfa VIMIZIM en Síndrome de Morquio).
Sobre
datos
del sistema de salud que están
en poder de EPSs del régimen contributivo y subsidiado
Las Empresas Promotoras de Salud, tanto del Régimen contributivo
como del subsidiado (EPSs RCyS) tienen sistematizados
todos sus procesos y prácticamente todas las EPS tienen sus
sistemas de prescripción de exámenes complementarios,
medicamentos y demás tecnologías de salud, así como acceso a las
historias clínicas de sus afiliados por mecanismos de auditoria
médica.
Nótese que, a
diferencia de todos los subsistemas mencionados en el punto 2.1.
el subsistema EPSs RCyS es el único que no puede
enlazarse a ningún portal o página Internet que muestre los
sistemas de información que manejan las EPS. Existen solo
páginas de contacto de cada EPS para sus usuarios, pero ninguna
para "información
sobre componentes individuales, demográficos, determinantes de
salud, genéticos y clínicos, que incluyen diagnósticos con sus
ayudas y resultados, procesos de intervención terapéutica,
rehabilitadora y de paliación, incluyendo administrativos y
contables".
Cada EPS tiene su propio modelo de digitalización. No existe
centralización, y la información está totalmente fragmentada y
se maneja como propiedad privada. Para resumir, puede decirse
que la intermediación informática de las EPS tiene
implicaciones tan perjudiciales como la intermediación
financiera.
Por esta razón,
cuando se requiere información para adoptar medidas de política
pública, el ente rector debe "construirla" a partir de bases de
datos que no son públicas, ni transparentes, ni coherentes. Una
muestra palpable de esta realidad está en la información
empleada para el "andamiaje normativo" con que la actual administración
prácticamente ya entregó casi todos los recursos de la salud a
las EPS (ver artículo "Nuevos VMR, Acuerdo de Punto Final,
Techos de Recobro y proyecto de Ley 10 de 2020 son Políticas
públicas en salud basadas en información con inconsistencias"
en
Revista Sur del 28jun21).
Sistema Único de Salud
Como todo sistema de información, el SUIIS será una colección de
datos con el propósito de optimizar la prestación de servicios
de salud. Dicho sistema estará basado en la nueva tecnología
“Distributed Ledger Technology (DLT) o Tecnología de Libro Mayor
Distribuido” conocida popularmente como BlockChain para
aprovechar las ventajas que esta brinda:
La inmutabilidad de los datos, es decir, una vez un dato
es ingresado en la DLT es imposible de adulterar, y
La disponibilidad de la información, ya que la DLT es
distribuida (copias de la información se encuentran
simultáneamente en todos los participantes del sistema).
Una DLT es como el ADN: Cada célula tiene una copia idéntica de
todas las instrucciones o bloques... mientras exista una
sola célula siempre podremos conocer la información que contiene
su ADN.
A diferencia del ADN, el uso de criptografía avanzada hace que
sea imposible tener un mecanismo equivalente a CRISPR que
modifique los bloques de una o más células. El uso de algoritmos
de consenso permite añadir información al ADN de todas las
células de forma simultanea validando la integridad de dicha
información.
Estas características hacen de la DLT la solución ideal para el
Sistema Único de Salud.
1. Todos los participantes están plenamente identificados.
2. Todas las interacciones de cada uno de ellos con el SUS
quedan registras de forma permanente e indeleble.
3. Todos los participantes pueden ver las interacciones de los
demás participantes.
4. La información privada se protege con criptografía avanzada
post-cuántica.
2.2. Información para definición del POS
(hoy PBSUPC) y la UPC
El subsistema de información ligado a los aplicativos
MedCol-STAT y
POS Pópuli merece un análisis particular porque la
definición del POS (hoy PBSUPC) y la UPC es realmente neurálgica
para la transferencia de recursos de la salud a las
entidades administradoras del sistema.
Sobre el diseño institucional de dirección del SGSSS, recordemos
que, luego de los Artículos 9° a 151" del Libro 1° sobre
Sistema general de pensiones y antes de los Artículos 249° a
256° del Libro 3° sobre Sistema general de riesgos
profesionales, el Libro 2° de la
Ley 100 del 23 de diciembre de 1993 del Sistema general
de seguridad social en salud, en su Título 1° de
Disposiciones generales, Capítulo 4° De la dirección del
sistema y Artículos 170° a 176°, creó el Consejo Nacional
de Seguridad Social en Salud (CNSSS) con un diseño
institucional que se mantuvo hasta que el Art.3° de la
Ley 1122 de 2007 modificó sus funciones y dio curso a la
Comisión de Regulación en Salud, (CRES)
para pasar la
rectoría del sistema de salud a un organismo de alto nivel
técnico y alta representatividad.
Recordemos también que el 10 de diciembre de 2012 la CRES tuvo
un entierro "de tercera" con el
Decreto 2560 de 2012 en cuyo 4° y
último "considerando" se menciona la existencia de un "informe
de gestión administrativa" que habría recomendado "la supresión
y liquidación de la CRES y el traslado de las funciones
misionales al Ministerio de Salud y Protección Social" (los
"considerando" 1°, 2° y 3°, solo hablan de facultades del
Gobierno para hacerlo). Es decir, todo el diseño institucional
de las Leyes 100 de 1993 y 1122 de 2007, fue enterrado con un
Decreto basado en un informe prácticamente
desconocido. En medios (ver)
se habló de "informes" en plural, cuando otros documentos -como
el Informe de Auditoria Gubernamental con Enfoque Integral
Modalidad Regular de la CGR (CGR-CDSS
Nq 046 Julio 2011)- no incluyen
semejante recomendación.
Sin pretender que los principios fundamentales de la
Ley 100 y la Ley Estatutaria de Salud (LES) son equiparables, es
posible reconocer que hay fragmentos del diseño institucional
inicialmente planteado por la Ley 100 que no son contradictorios
con la LES y -con las debidas adecuaciones- tendrán que
incluirse en una Ley ordinaria que desarrolle la LES. En ese
contexto, la eliminación del diseño institucional que las Leyes
100 de 1993 y 1122 de 2007 fijaron para definir el Plan Obligatorio de Salud POS
(wp)
-hoy Plan de Beneficios en Salud PBS (wp)-
y la Unidad de Pago por Capitación UPC -con el
consiguiente traslado de dichas funciones
la Dirección de Regulación de Beneficios, Costos
y Tarifas del Aseguramiento en Salud (responsable de
MedCol-STAT y
POS Pópuli)- constituye una lección histórica de los niveles
de irracionalidad que pueden alcanzarse, cuando los diseños
institucionales son sometidos a los vaivenes de los intereses de
actores con poder político y económico (esto, para enfatizar la
importancia de garantizar la solidez del diseño que se proponga,
con mecanismos adecuados de participación social y aseguramiento tecnológico).
Una década después del cambio de
diseño institucional, resulta didáctico
comparar el fondo y la forma de los informes
Anual de 3 de junio de 2009 a 31 de mayo de 2010 y
De
enero 1 a diciembre 31 de 2010
de la CRES
al Congreso de la
República, Comisiones Séptimas de Senado y Cámara, firmado por
cinco Comisionados Expertos y los Ministros entrante y saliente de Protección Social y
Hacienda y Crédito Público, con el fondo y la forma de la
solicitud de información de 2020
que hizo el Ministerio
de salud a las EPS para el estudio de suficiencia de la UPC 2022
y el informe resultante
del mismo proceso en 2019 publicado como
Estudio de suficiencia y de los mecanismos de ajuste del riesgo
para el cálculo de la Unidad de Pago por Capitación, recursos
para garantizar la financiación de tecnologías en salud y
servicios en los regímenes Contributivo y Subsidiado. Año 2020,
firmado por el Presidente y funcionarios del Ministerio de Salud
y elaborado por la
Dirección de Regulación de Beneficios, Costos y Tarifas del
Aseguramiento en Salud
del Ministerio de Salud (en manos de un
Ingeniero de petróleos
hasta el 31 de marzo de 2021) y un grupo de funcionarios.
La inexistencia de
un "Sistema Único e Integrado de Información" obliga a que
anualmente el Ministerio de Salud adelante un proceso
ineficiente donde, solicita datos que debería tener, fija
una "metodología de estimación" que no debería enunciar cada
vez, enuncia resultados anuales sin análisis epidemiológico ni
trazabilidad interanual y define la UPC -el núcleo de la
destinación de recursos del sistema- sin evaluar resultados en
salud, ni fijar objetivos concretos de gestión (ver falta de
seguimiento a la
estrategia fallida de ampliación del POS por indicaciones).
Con el
Sistema Único e Integrado de Información en Salud (SUIIS) los datos se generarían al momento de las
transacciones, en línea (cadena de bloques específica) sin
intermediación
y sin necesidad de los reportes en archivos planos -con
mallas de validación deficientes- que existen en la actualidad.
Estos datos serían transparentes e incorruptibles, permitirían
estudios técnica y científicamente sólidos, con amplia
participación social, trazabilidad histórica, resultados
concretos en salud y optimización de recursos.
2.3.
Inconsistencias en información relacionada con lo No-POS y los Recobros
La falta de transparencia de la información de recobros
constituye la mayor muestra de opacidad en el subsistema de
información de recobros al FOSYGA y ADRES. El
Boletín BIS BCM#48 de 16a22nov20 en versión PDF resume el
largo litigio que la Federación Médica Colombiana y la Fundación
IFARMA adelantaron para hacer pública dicha información y las
inconsistencias que encontraron en la información entregada.
Gráfico N°3:
Temario del
Boletín BIS BCM#48
que muestra el litigio por la información de recobros

La
respuesta
del 26 de julio de 2019 de ADRES para IFARMA constituye un
retorno al pasado. Como a principios de esta década lo
hicieron el Consorcio Fidufosyga, Consorcio SAYP y el propio
Ministerio de Salud, ADRES esgrime los mismos argumentos que ya
fueron derrotados por la FMC ante los tribunales de justicia:
- La
información de la base de datos de los recobros corresponde a
los datos diligenciados por la APS y EOC, conforme las
estructuras, contenidos y alcances definidos en los diferentes
actos administrativos expedidos por el Ministerio de Salud y
Protección Social
- Por lo anterior, dicha información no es objeto de
modificación por ninguno de los actores que intervienen en el
proceso de recobros
- Los pagos efectuados por la ADRES, se realizan con base en los
resultado de auditoría integral que emite la firma auditora
contratada para realizar dicha tarea
- La decisión de la procedencia o no del pago del recobro se
realiza una vez realizadas las verificaciones sobre todos los
soportes allegados por las entidades recobrantes
- Si llegara a existir una diferencia entre la información
allegada en el medio magnético y los soportes del recobro, prima
la información de los soportes, por tanto son dichos soportes
los que dan cuenta del valor reconocido por ADRES
- De acuerdo con lo anterior, ADRES no cuenta con una base de
datos diferente a la que reportan las EPS.
Luego, "las normas y
procedimientos que han regulado el proceso de auditoría"..."no
han exigido la elaboración de una base de datos diferente a la
ya mencionada", por lo tanto las actividades de auditoría “se
presumen realizadas con estricta sujeción al principio de
legalidad en el ejercicio de la función administrativa"
etc.,etc. Estamos frente al mismo desastre informático que la
FMC denunció a principios de la década, la posible existencia de
apropiación indebida de los recursos de la salud es la misma y
los discursos con que se encubren posibles actos de corrupción,
siguen siendo los mismos.
Independientemente
de lo anterior, la gestión del primer director de ADRES mostró
las posibilidades de manejo de la información en beneficio del
sistema de salud. Se publicaron
6
informes del 17 de noviembre de 2017 al 22 de agosto de 2018
y
dos boletines de reclamaciones y recobros. Los informes sobre
Síndrome de Morquio y
Enfermedad de Gaucher son ejemplos de formas en que se
pueden analizar los datos y recomendar cambios en políticas
públicas, pero, al mismo tiempo, muestran la necesidad de
múltiples informes de este tipo, por lo menos para los temas de
mayor impacto en el sistema de
salud.
2.4.
Inconsistencias de Subsistema SISMED para información de precios y ventas de
medicamentos
El Sistema de Información de
Medicamentos es la fecha uno de los más avanzados,
pero presenta inconsistencias que muestran la importancia de la
participación social, el aseguramiento tecnológico
y el aseguramiento legislativo en el diseño del Sistema Único e Integrado de Información en Salud
SUIIS.
Acceso a las tablas de SISMED:
En la
página de Medicamentos y tecnologías de MinSalud se encuentra el enlace
para llegar a
Medicamentos. Allí se encuentra el enlace de
Regulación de precios y en la parte inferior de esa página
está el hipervínculo SISMED que al activarse despliega la
información sobre el Cubo SISMED (Capacitación
Cubo), Boletín SISMED, Preguntas frecuentes
(sobre
Circular 02 de 2011 y
Circular 06 de 2018),
Acceso a la Base de datos
pública, Cargue extemporáneo y una relación de
Actos administrativos del SISMED. Las tablas Excel de la
Consulta Pública de Precios de Medicamentos en la Cadena de
Comercialización son en realidad de reportes de precios y
ventas de todos los actores de la cadena del medicamento en
Colombia. Esta publicación -junto con los Cubos de Sismed y
MiPres- constituye una de las pocas opciones al microdato dentro
el sistema de salud. Se trata de un
logro de las organizaciones de la sociedad civil, la
justicia que
rechazó la demanda de AFIDRO
cuando pretendió
bloquear este nivel de transparencia y -es justo reconocer-
la decisión de una administración comprometida con esa decisión.
Pero, hoy, esta política está
"frenada" por una decisión política de la nueva administración y
notorias señales de incompetencia que pueden verse en los
siguientes ejemplos:
2.4.1.
Ejemplo de INCONSISTENCIAS INVIMA que afectan a SISMED:
OXIGENO MEDICINAL Reportes por
Principio Activo
De la base de datos del INVIMA provienen errores en
clasificación ATC, definición no parametrizada de nombres,
presentaciones, titularidad del registro sanitario, etc.
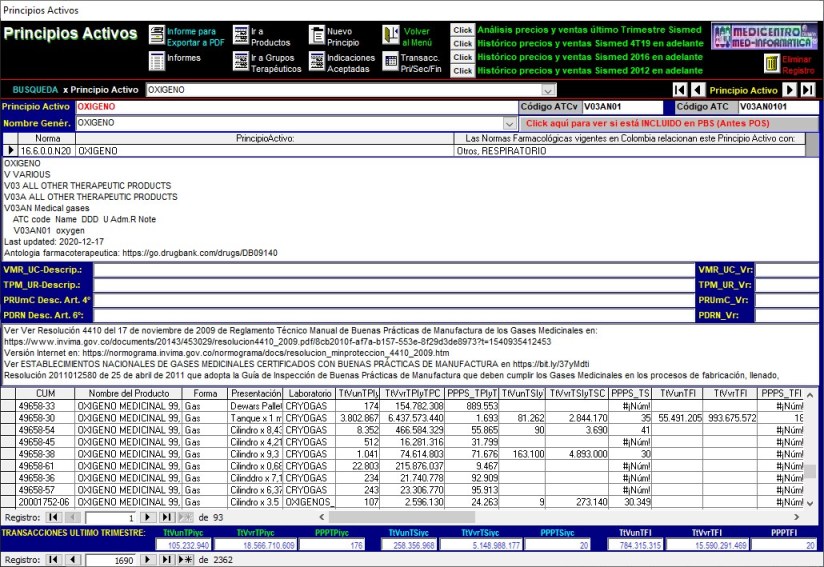
En la presentación de Oxígeno Medicinal CUM 50423-17 que reportó
ventas de 2.794.448 unidades por $ 4.938.728.036 dice “Tanque
500 a 5000 m3” por lo tanto, $1.767 el m3. Pero CUM 50589-04
presentación “Cilindro x 1,5 m3” reportó 83.601.954 unidades por
$1.254.029.310 ¿$15 el m3?
2.4.2. Ejemplo de
INCONSISTENCIAS PROPIAS de reportes a SISMED:
OXIGENO MEDICINAL CUM más vendido
Existen incoherencias por precisar entre las transacciones
monofuente (primarias) y multifuente (secundarias y
final)
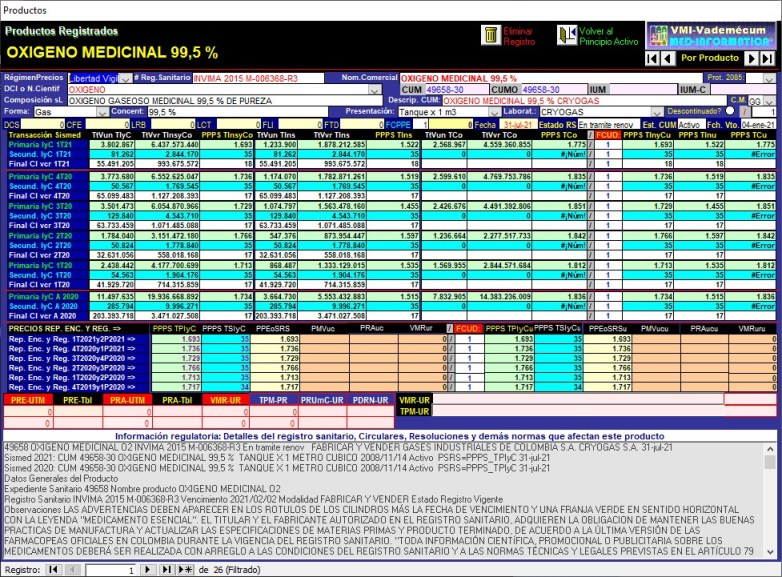
2.4.3. Ejemplo de
FALTA DE ANÁLISIS de reportes a SISMED:
INCONSISTENCIAS en reporte de
Unidades y Valores
Una comparación simple de ventas reportadas a SISMED en
unidades y valores muestra la incoherencia de los datos
reportados que debe investigarse

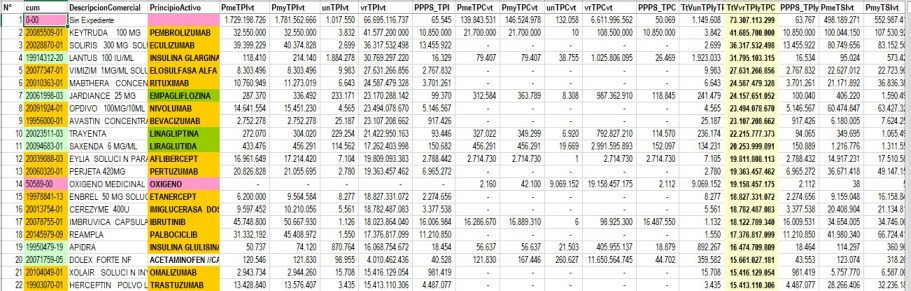
2.4.4. Ejemplo de
FALTA DE MALLAS DE VALIDACIÓN en reportes de Transacciones Primarias
(Monofuente) a SISMED:
Con CUMs INEXISTENTES
Los reportes de los trimestres 1° y
2° de 2021 muestran reportes con CUM inválido con valores que
superan los 100.000 millones por trimestre
2.4.5. Ejemplo de
FALTA DE RELACIÓN ENTRE SUBSISTEMAS:
MiPres TOCILIZUMAB PRESCRIPCIONES
Diagnóstico CORONAVIRUS
La comparación de datos de
prescripción en MiPres con los demás subsistemas, muestra una
incoherencia de los datos reportados que debe investigarse
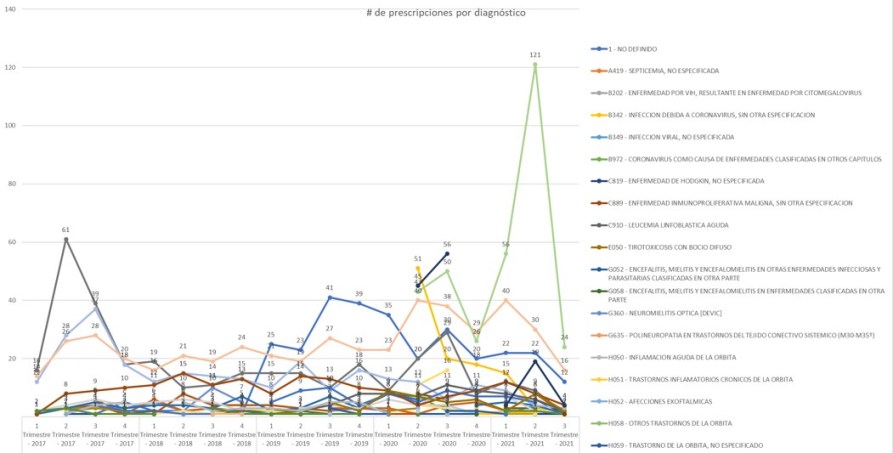
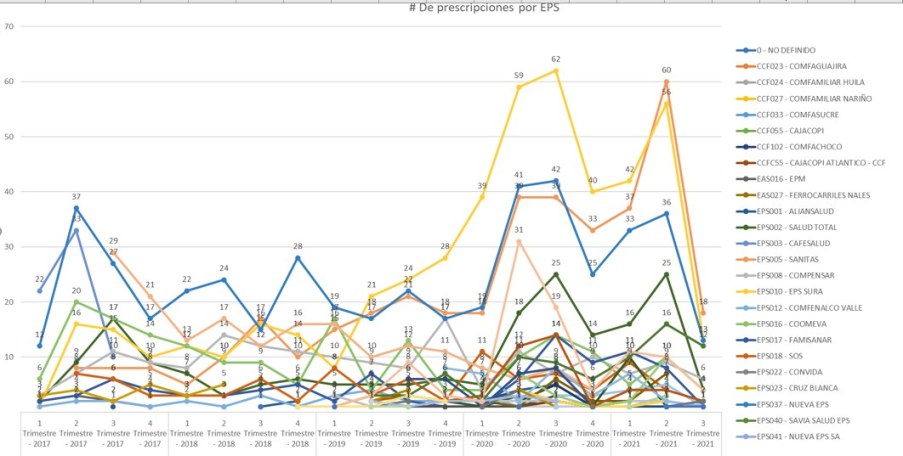
2.4.6. Ejemplo de
FALTA DE RELACIONES DE CAUSALIDAD:
Prescripciones TOCILIZUMAB
por EPS Sanitas y EPSSura > NuevaEPS
La comparación de datos de
prescripciones por EPS en MiPres con los demás subsistemas,
muestra una incoherencia de los datos reportados que debe
investigarse
Ver más en
Crisis de la salud e Inconsistencias de la política pública de
“todos los recursos a las EPS”
2.5. Mayor participación social,
fortalecimiento tecnológico y legislativo con el SUIIS
Argumentar la necesidad
de:
SIS-DISP Dispositivos Médicos
INSST Instituto Nacional de Salud y Seguridad en el Trabajo
De IETS a INETIS Instituto Nacional de Evaluación de Tecnología
e Innovación en Salud e ICC Instituto de Compras Centralizadas
ICEI Instituto Colombiano de Enfermedades Infecciosas
IPIENH Instituto de Prevención e Investigación de Enfermedades
Nuevas y Huérfanas
ACGM Asociación Colombiana de Gremios Médicos
OCDP Organización Colombiana de Defensa de Pacientes
3.
Transformación Digital en Salud TDS

Sistemas de información en
Salud y Transformación Digital del Sector Salud
El 23 de abril de 2021, la Organización Panamericana de la Salud (OPS)
publicó las conclusiones de la
Conferencia
denominada “De la evolución de los sistemas de información
para la salud a la transformación digital del sector de la salud”.
Este
Documento OPS/EIH/IS/21-0006, resume las experiencias de los
países americanos en sistemas de información, durante los
últimos cuatro años (especialmente la pandemia de COVID-19) y
plantea ocho principios para la transformación digital del
sector salud que debería impulsarse en el continente. Estos 8
principios son:
1) Lograr la conectividad universal en el sector
de la salud;
2) Crear conjuntamente bienes de salud pública para
un mundo más equitativo;
3) Acelerar los progresos hacia una
salud digital inclusiva, con énfasis en los grupos más
vulnerables;
4) Implantar sistemas de salud e información
digital abiertos, sostenibles, e interoperables;
5) Integrar
los derechos humanos en todas las áreas de la transformación
digital en la salud;
6) Participar en la cooperación mundial en
materia de inteligencia artificial y toda nueva tecnología;
7) Establecer los mecanismos para la confidencialidad y seguridad
de la información en el entorno de salud pública digital, y
8) Diseñar una estructura de salud pública renovada para la era de
la interdependencia digital.
En Colombia, la pandemia hizo evidentes
las graves deficiencias del sistemas de información en salud y
planteó la necesidad urgente de una transformación profunda, en
el marco del cumplimiento de un mandato explícito de la
Ley 1751 de 2015 Estatutaria de Salud.
En ese contexto, esta página
resume los componentes más importantes del sistema vigente en
Colombia, para
evaluar sus fortalezas y debilidades. plantear los ajustes que
serían necesarios y generar consensos sobre
los cambios más importantes que deben
elevarse a rango
de Ley.
(Ver Desafíos en "Inteligencia artificial aplicada a la salud"
Revista Sur de 06sep21 o
Nueva Sociedad N°294).
EN CONSTRUCCION -
EN CONSTRUCCION - EN CONSTRUCCION - EN CONSTRUCCION - EN CONSTRUCCION -
EN CONSTRUCCION - EN CONSTRUCCION - EN CONSTRUCCION -
Apuntes sobre Leyes
Ordinaria, Estatutaria y Orgánica
Históricamente existe en
Colombia una tensión entre dos visiones del derecho a la salud.
Para conocer sus
diferencias y desarrollo histórico hasta la LES ver
conversación del médico Mauricio Torres y Carlos Iván Pacheco
con el Dr.
Mario Hernández y complementar
con el video de
Análisis
de la Nueva ley Estatutaria en Salud (2 horas), donde en el minuto 3°
interviene el Dr.Mario
Hernández, en el minuto 51° Dr.Germán Fernández, en el minuto 64°
la Dra.Carolina Corcho
y en el minuto 90° se desarrolla el debate promovido por SCARE-Cundinamarca
(01 de julio de 2014).
Para conocer algo del
proyecto inicial de Ley ordinaria del gobierno ver
Puntos SÍ y Puntos NO del proyecto MinSalud 2010, el
Resumen de Enlace MinSalud en 2013 y las notas de
Regulacion Precios Medicamentos en Ley Ordinaria 210 de 2013. Para conocer la visión
social este tema ver
La reforma
del sistema de salud en Colombia Video 1 hora del Dr. Saúl
Franco "Salud para todos o negocio para algunos" del 22
de octubre de 2013 y la
Ley
orgánica del Plan Nacional de Desarrollo contraria a Lay
estatutaria y Sentencia 313 Video 1 hora del Dr. Saúl
Franco (42minExpo.) en SCARE-Cundinamarca el 3 de mayo de 2015.
Para conocer otros aspectos ver
Derecho a la salud
en Colombia (U Andes y Banco Mundial) y los
Cuadros didácticos Reforma Sistema de Salud (Teletón 30jul17).
Ver
Consolidación Reforma Salud
AR
Al relacionar estos
antecedentes históricos con todo lo consignado en la página
Ley Estatutaria de Salud del Ministerio de Salud,
está claro que la administración Santos-Gaviria llevó a la
práctica lo central de su antigua propuesta de Ley ordinaria, a
Decretos, Resoluciones y la Ley orgánica del
Plan Nacional de Desarrollo (Ley 1753 de 2015) presentados
como implementación de la Ley Estatutaria de Salud LES (MiPlan a
Plan Básico de Salud PBS, SaludMía a ADRES, etc.). En la
actualidad, la sociedad civil está promoviendo otra vez una Ley
ordinaria para preservar el derecho fundamental
a la salud y seguramente el nuevo gobierno desarrollará también
otra Ley orgánica de Plan Nacional de Desarrollo.
Y existen señales preocupantes
de un posible retroceso, por el empoderamiento de
actores que buscan
neutralizar medidas del anterior gobierno como la
regulación de precios, el decreto de biotecnológicos, la
declaratoria de interés público con fines de licencia
obligatoria de
antivirales anti-VHC, etc.
Y está claro que la
Agenda en Salud 2018 "para definir el rumbo del sector salud a
25 años de la Ley 100"
ARMI incluye el punto "Propuestas de política pública
orientadas a la equidad en el acceso y el uso óptimo de
medicamentos y productos biomédicos" (pág.43) -elaborado
por el núcleo asesor de la administración Santos- que
muestra la necesidad de ajustes urgentes a la regulación
vigente, que deben incluirse en una Ley ordinaria.
Documentos sobre Ley Estatutaria
de Salud publicados por el Ministerio de Salud
La página
Ley Estatutaria de Salud de MinSalud
muestra los documentos que resumen la visión del
gobierno sobre esta Ley. El punto de
Avances muestra enlaces a:
-
Decreto de Afiliación (video
de beneficios),
Decreto 2353 de 2015,
Decreto 780 de 2016,
Formule su PQRS y
Abecé de la afiliación en salud
-
Modelo Integral de Atención en Salud (MÍAS),
Normativa y documentos,
Presentaciones,
Rutas - RIAS,
Noticias,
Boletín,
Infografías,
Video Política integral de Atención
-
Eliminación del Comité Técnico Científico (CTC) -
Todo sobre MIPRES.
-
Participación ciudadana |
Retos de la LES |
Mecanismos de exclusión
ENLACES: Normativa:
Decreto 2353 de 2015,
Resolución 0330 de 2017,
Circular 060 de 2015 | Fases del procedimiento técnico
científico (1er. primer momento):
Adopción y publicación de las decisiones,
Nominación y objeciones,
Concepto técnico-científico,
Consulta a pacientes potencialmente afectados | |
Noticias:
Con sanción de Ley Estatutaria, la salud se consolida como
derecho fundamental en Colombia, ¿Cómo
vamos en el proceso de exclusiones? | Documentos:
Abecé,
Cronograma,
Sabías que el proceso de nominaciones y objeciones...
Metodologías | Fases
del procedimiento técnico científico (2do. momento):
Fase de nominación y objeciones,
Estudios técnicos del IETS ||
Otros recursos no MinSalud:
¿Qué es la
Ley Estatutaria en Salud? Video respuesta de la SDS Bogotá
en 3 minutos |
Documentos relacionados con últimos
proyectos de reforma al sistema de salud
De los documentos relacionados con
proyectos de Ley ordinaria que se publicaron recientemente. No
incluimos las de la trilogía anti-regulatoria AFIDRO-ASINFAR-CFANDI.
1. El
Proyecto del Partido Liberal en trámite. En
este documento de 30 páginas la palabra "medicamentos" aparece
solo en 4 partes: 1) En la pág.3 como parte del análisis del
presupuesto de ADRES, 2) En la pág.26 como parte del parágrafo
del Art.14 que elimina la integración vertical de las GIS
(Gestoras Integrales de Salud que propone reemplacen las EPS)
con IPS y proveedores de medicamentos y dispositivos médicos, 3)
En la pág.27 como inciso i) de las funciones de las GIS para
auditar las facturas de servicios prestados y 4) En la pág.29
como inciso g) del sistema de pago por resultados. El documento
de
Observaciones del CMCB-FMC a este proyecto solo menciona la
palabra "medicamentos" en 2 partes: En relación con la
integración vertical y el sistema de pago por resultado.
2. La
Revolución del sistema de salud propuesta por la Asociación
Colombiana de Hospitales y Clínicas (ACHC) no
menciona la palabra "medicamentos" ni una sola vez.
3. La
Propuesta de Política Publica en Salud de la Gran Junta
Médica a todos los candidatos de la primera vuelta electoral de
2018 (B1,
B2,
B3) redefine la estructura y funciones del IETS como INETIS,
propone ajustes al INVIMA e incluye los medicamentos en el
Control de Problemas y Enfermedades de Interés en Salud Pública
(CEISP) A18, pertinencia médica (A30), prescripción por DCI
(A32), sistemas de adquisición y distribución (A33) y Atención
Primaria Integral Resolutiva APIR (A37-38-51).
4. La
Agenda en Salud 2018 "para definir el rumbo del sector salud a
25 años de la Ley 100"
ARMI incluye el punto "Propuestas de política pública
orientadas a la equidad en el acceso y el uso óptimo de
medicamentos y productos biomédicos" (pág.43) -elaborado por el
núcleo asesor de la administración Santos- que muestra la
necesidad de ajustes urgentes a la regulación vigente.
5. El intento de
promulgación de la Ley 10 de 2020, que puede verse en este seguimiento en
medios hasta el 07dic20:
Reforma a la salud busca fortalecer los negocios, no el
derecho fundamental a la salud Carolina Corcho |
30nov20:
Congresistas de oposición rechazan nocivo proyecto de
ley que pretende reformar el sistema de salud en el país
y exigen se archive Alberto Castilla | 25nov20:
Proyecto Ley 10 atornilla las Aseguradoras en Sistema de
Salud a pesar de su ineficiencia y alta corrupción
(11 min) Intervención ASMEDAS Antioquia en Audiencia
pública | 09nov20
Audiencia
Pública Reforma al sistema de salud (4h 14min, 20min llamado a
lista | 26oct20:
Audiencia Pública Proyecto Reforma Sistema de Salud
(6h 40min) | 27ago20:
Desarrollo de Ley Estatutaria. Derecho a la Salud y la
sostenibilidad del Sistema de Salud (1h36min) CMCB |
21nov17:
Tránsito de la Ley 100 de 1993 a la Ley Estatutaria en
Salud o Ley 1715 de 2015 (1h7min) ANM.
Enlaces:
Comisión 7a Senado
https://www.senado.gov.co/
YouTube Commisión 7a |
Web Senado |
Página MinSalud Principales puntos Reforma Salud |
.
| La
propuesta de INETIS debe incluir una
ampliación de sus funciones hacia un énfasis en la
evaluación de costo eficiencia de todas las tecnologías y la definición de
precios a la entrada (con ajustes periódicos
esencialmente técnicos). Debe definirse claramente la
inclusión del tema de medicamentos y otras tecnologías
en las políticas públicas de Control de Problemas y
Enfermedades de Interés en Salud Pública (CEISP) A18,
Pertinencia Médica (A30), Prescripción por DCI (A32),
Sistemas de adquisición y distribución (A33) y Atención
Primaria Integral Resolutiva APIR (A37-38-51). |
RESERVA DE ENLAcES DE INTERES - RESERVA DE
ENLACES DE INTERES - RESERVA DE ENLACES DE INTERES
- Sistema de salud en Colombia
https://es.wikipedia.org/wiki/Sistema_de_salud_en_Colombia
-
Los puntos clave del proyecto de reforma a la salud en
Colombia Video 27oct20 Noticias.canalrcn.com
El ministro de Salud dijo que busca centrar el sistema
en el paciente, rehumanizar la práctica profesional y
que haya transparencia contra la corrupción.
-
Proyecto de Ley 010, en contravía del derecho a la salud
23oct20 Por: Luz Marina Restrepo Uribe –
Periodista El Debate académico nacional convocado por
las universidades de Antioquia, Nacional y del Valle
realizado el 16 de octubre de 2020, planteó la
inconveniencia del proyecto de Ley 010 que cursa en el
Congreso de la República, por considerar que éste
vulnera el derecho fundamental a la salud y a la vida de
todos los colombianos, consagrado en la Constitución
Política de 1991.
-
Proyecto de reforma al sistema de salud, cerrado e
inconveniente 13oct20 UN Periódico Digital/
El profesor Mario Hernández, de la Universidad Nacional
de Colombia (UNAL), explicó en el programa UN Análisis,
de UN Radio (98.5 FM), por qué el proyecto se constituye
en una profundización de la salud como un negocio.
-
Proyecto de ley 010: una reforma para empeorar la salud
en Colombia 10oct20
El Representante Jorge Gómez y el Senador
Juan Luis Castro junto a la médica Juliana Cuellar y el
Abogado Juan Ahumada explican de que se trata esta nueva
reforma al sistema de salud.
-
Gobierno quiere aprobar a pupitrazo limpio PL 010 Senado
que reforma el Sistema de Salud
Video 25sep20 Asmedas Antioquia:
Así lo expresa en el mensaje de urgencia que envió
MinSalud a presidentes de Cámara y Senado y a
presidentes de sus respectivas comisiones Séptimas
-
REFLEXIONES SOBRE EL SISTEMA DE SALUD COLOMBIANO
Video 22mar20 Reflexiones del ex Ministro de Salud
Alejandro Gaviria escrito para el libro Al filo de la
vida: una historia del Hospital Universitario del Valle
editada por Julio Cesar Londoño
-
REFORMA AL SISTEMA DE SALUD – PROYECTO DE LEY Partido
Liberal Artículo ConsultorSalud Publicado el
19 noviembre, 2018
-
Presentada propuesta de política pública para reformar
el sistema de salud colombiano GJM - SCARE 01feb18
-
La nueva reforma a la salud en Colombia: el derecho, el
aseguramiento y el sistema de salud Oscar Bernal,
MD, D en SP,(1) Samuel Barbosa, MD.(2) (1) Maestría en
Salud Pública, Escuela de Gobierno, Universidad de los
Andes. (2) Escuela de Gobierno, UniAndes. Salud pública
Méx vol.57 no.5 Cuernavaca sep./oct. 2015
-
Reforma del Sistema de Salud. ¡Qué dolor de cabeza!
Claves para el Debate UN Oct2013 Excelente resumen
-
Reforma del Sistema de Salud, Bases para el Articulado
del Proyecto de Ley EnColombia Buen resumen sin
especificación de autor ¿Academia M. 088?
-
El sector salud en Colombia: Impacto del SGSSS después
de más de una década de reforma Mauricio Santa María
et al
-
La nueva reforma a la salud en Colombia: el derecho, el
aseguramiento y el sistema de salud Ensayo OBernal
SBarbosa
-
Análisis de la reforma al sistema general de salud en
Colombia y su impacto al fondo de solidaridad y
garantías – FOSYGA
AR
-
4MarcoRegulatorioFavorableCompetenciaFarmaceuticosAgo2009_OCDE_MEX_45048775
-
Colombia: ¿qué ha pasado con su reforma de salud?
Rubén Darío Gómez-Arias1,a, Emmanuel Nieto2,b 1 Facultad
Nacional de Salud Pública, Universidad de Antioquia.
Medellín, Colombia. 2 Facultad Nacional de Salud
Pública, Universidad de Antioquia. Medellín, Colombia. a
Médico, MSP, phD; b economista. Magíster en
Epidemiología Rev. perú. med. exp. salud publica vol.31
no.4 Lima oct./dic. 2014
-
Reforma a la salud: una propuesta de atención
diferencial 18mar13 Boletín electrónico para
los actores del sistema de salud en Colombia No. 22 –
marzo 118de 2013
-
Expectativas del nuevo proyecto para la reforma al sistema de
salud 2013 MAVR Trabajo Grado URosario mayo2913
AR
-
FORO SOBRE PROYECTO DE REFORMA A LA LEY 100/93: REFORMA A LA
SALUD 18nov13 Erwin Hernando Hernández Rincón, MD
Centro de Estudios en Salud Comunitaria - CESCUS Facultad de
Medicina Universidad de La Sabana. Ver diapositiva 11 de 33
-
La última reforma del sistema general de seguridad social en
salud Colombiano Álvaro Franco-Giraldo Facultad Nacional de
Salud Pública, Universidad de Antioquia. Medellín, Colombia.
alvarofrancogiraldo@hotmail.com Recibido 28 Enero 2012/Enviado
para Modificación 27 Junio 2012/Aceptado 30 Julio 2012
-
Sistema de
salud en Colombia: 20 años de logros y problemas Carlos
Alberto Agudelo Calderón 1 Jaime Cardona Botero 1 Jesús Ortega
Bolaños 1 Rocio Robledo Martínez 1 Ciência & Saúde Coletiva,
16(6):2817-2828, 2011
-
Luces y sombras de la reforma de la salud en Colombia Ley 100 de
1993 Francisco J. Yepes, Manuel Ramírez, Luz Helena Sánchez,
Marta Lucía Ramírez, Iván Jaramillo Primera edición: marzo de
2010 Assalud en coedición con la Universidad del Rosario,
Facultad de Economía y Mayol Ediciones S.A.
-
La reforma del sector de la salud en Colombia: ¿un modelo de
competencia regulada? Sin fecha Revista Panamericana
de Salud Pública Francisco José Yepes Luján1 y Luz Helena
Sánchez Gómez
-
PERFIL DE LOS SISTEMAS DE SALUD COLOMBIA MONITOREO Y ANÁLISIS DE
LOS PROCESOS DE CAMBIO Y REFORMA Septiembre, 2009
Área de Sistemas y Servicios de Salud- HSS-SP Organización
Panamericana de la Salud/ Organización Mundial de la Salud
-
Reforma sanitaria, equidad y derecho a la salud en Colombia
Mario Hernández 1 1 Departamento de Salud Pública y Tropical,
Facultad de Medicina, Universidad Nacional de Colombia. Ciudad
Universitaria, Carrera 30 Calle 45, Bogotá D.C., Colombia.
mha062@cable.net.co Cad.
Saúde Pública v.18 n.4 Rio de Janeiro jul./ago. 2002 https://dx.doi.org/10.1590/S0102-311X2002000400007
-
La
Reforma El Sistema de Seguridad Social en Salud de Colombia
https://www.saludcolombia.com/ Ley 100 Avances Cronología
hasta 2000 Sin fecha
LLAMA LA ATENCIÓN!!! (de
medicosgeneralescolombianos.com)
1. Llama la atención que el
gobierno y el Congreso de la República hayan acogido en su
totalidad la propuesta de Ley Estatutaria presentada por la Gran
Junta Medica Nacional. (los tres documentos a continuación son
identicos).
Para ver
el Proyecto de Ley 209 Ley Estatutaria del Gobierno haga
clic aquí
Para ver
el Proyecto Ley Estatutaria publicada en EL TIEMPO haga
clic aquí
Para ver
el original del Proyecto Ley Estatutaria presentado por la
Gran Junta Médica Haga
clic aquí.
2. Llama
la atención que la Gran Junta Médica, a pesar de de
estar de acuerdo con el gobierno en cuanto a la Ley
Estatutaria, no lo esten del todo en cuanto a la Ley
Ordinaria.
Para ver
resumen de la Ley Ordinaria publicado por EL TIEMPO haga
clic aquí.
Para ver
el texto completo del Proyecto Ley Ordinaria 210 Reforma
Salud Haga
clic aquí
3. Llama
la atención que otro de los proyectos de ley
radicados en el Congreso haya sido presentado por La
Comisión de Seguimiento a la Sentencia T-760 de 2008 y de
Reforma Estructural al Sistema de Salud y Seguridad Social –
CSR y la Alianza Nacional por un Nuevo Modelo de Salud –
ANSA –. Se trata del Proyecto de ley Ordinaria # 233, el
cual cuenta con el respaldo de la bancada del Polo
Democrático, el Partido MIRA y la Federación Médica
Colombiana con su presidente el Dr. Sergio Isaza a la
cabeza.
Para ver
el texto completo del Proyecto de Ley 233 Reforma Salud haga
clic aquí
4. Llama
la atención que otro de los proyectos de ley
radicados en el Congreso haya sido presentado por el
Representante a la Cámara Holger Diaz (Médico), quien ha
sido recientemente cuestionado por Daniel Coronel en su
columna de la Revista SEMANA por sus vinculos con Saludcoop
y su expresidente Carlos Palacino.
Para ver
el artículo original de revista SEMANA haga
clic aquí.
1.1. Tendencias globales: Consenso de
Washington y su aplicación en Colombia
El Artículo 48 de la Constitución
Política de 1991 abrió la puerta al manejo de la
Seguridad Social Pública por el sector privado. El
Congreso de esa época –por iniciativa del gobierno de
César Gaviria y su Ministro de Salud Juan Luis Londoño
De La Cuesta- aprobó la Ley 100 de 1993 que creó las
Empresas Promotoras de Salud (EPS) y Fondos Privados de
Pensiones y Cesantías.
Durante los años
2003-2010, se aplicaron en Colombia políticas públicas
de liberalización a ultranza con desregulación total y
privatización de la Seguridad Social Pública.
Entre otros
efectos, esta política generó el crecimiento exponencial
de recobros al FOSYGA y una apropiación obscena de
recursos de la salud por parte de empresas farmacéuticas
con productos monopólicos de alto costo, junto a algunas EPSs
que montaron una verdadera “industria de recobros”.
En este
período –que la FMC llama octenio de la desregulación-
los recobros al Fosyga por tecnologías “No-POS” pasaron
de 4.244 millones a 2.236.120 millones (2,2 billones),
con un alto componente de “medicamentos” que se recobraron
“a cualquier precio”.
1.2. Apuntes sobre la liquidación del ISS
El Instituto de Seguros Sociales (ISS),
Instituto Colombiano de Seguros Sociales, o Seguro
Social, fue una entidad pública creada el 26
de diciembre de 1946 encargada
de la seguridad
social, principalmente de los empleados del sector
privado con empleo formal.
Funcionó bajo cuatro negocios de la Salud: Entidad
Promotora de Salud (EPS) junto a una red de Clínicas
y Centros de Atención Ambulatoria (CAA), es decir, Instituciones
Prestadoras de servicios de Salud (IPS); asimismo
con Pensiones y
la Administradora
de Riesgos Profesionales (ARP).
El proceso de desaparición y liquidación
de la entidad se inició en 1990,
previo a la nueva constitucionalidad colombiana (ver Constitución
de Colombia de 1991). Este proceso fue abanderado
por una serie de políticos, entre ellos, el presidente
de turno
Cesar
Gaviria Trujillo (1990-1994) y el que sería próximo
presidente, Alvaro
Uribe Velez(2002-2010) quien haría realidad todas
estas políticas de privatización a
través de la ley 50 de 1990 y la ley
100 de 1993. Así, se aplicó el "recetario
económico" del Fondo
Monetario Internacional (FMI) en relación con la privatización de la Seguridad
Social Pública según lo planteado por el Consenso
de Washington
En 2007 fueron
privatizadas todas las IPS de la entidad en todo el
país. En 2008 se
privatizó la EPS y la ARP, quedando sólo con el negocio
de las pensiones.
En 2012 el
Instituto de Seguro Social dejó de existir, siendo
sustituido por Colpensiones en
la administración de las pensiones de los afiliados en
el régimen de prima media.
Cinco de las 10 recomendaciones del
"Consenso de Washington" afectaron el precio de los
medicamentos:
-
Liberalización del comercio: liberación de las
importaciones, con un particular énfasis en la
eliminación de las restricciones cuantitativas
(licencias, etc.); cualquier protección comercial
deberá tener aranceles bajos
y relativamente uniformes;
-
Liberalización de las
barreras a la inversión
extranjera directa;
-
Privatización de las empresas
estatales;
-
Desregulación: abolición de regulaciones que
impidan acceso al mercado o restrinjan la
competencia, excepto las que estén justificadas por
razones de seguridad, protección del medio ambiente
y al consumidor y una supervisión prudencial de entidades
financieras;3
-
Seguridad jurídica para
los derechos
de propiedad.3
Desde 1990, Uribe Vélez fue el promotor
(antes de la expedición de la Constitución Política
de 1991) de los procesos
de privatización de la Seguridad Social Pública,
entendida ésta como los riesgos
en salud, profesionales, cesantías y pensiones.
El último capítulo del
Proyecto de Ley, hoy Ley 50 de 1990, contenía un
articulado final que liquidaba
la seguridad social pública y daba paso al manejo
financiero de ésta por el sector
privado pero, en buena hora, el Congreso de la
República de la época no lo
aprobó y tuvo que esperar hasta la Constituyente
del 91.
La Constitución Política de 1991, en su Artículo
48, permite el manejo de la
Seguridad Social Pública por el sector privado y,
en desarrollo de ésta, se expide
por parte del Congreso y a iniciativa del
Gobierno de la época, el Liberal César
Gaviria, y su Ministro de Salud, Juan Luis
Londoño De La Cuesta, la hoy vigente
Ley 100 de 1993 que crea los Fondos Privados de
Pensiones y Cesantías y las
denominadas Empresas Promotoras de Salud (EPS).
El ministro Juan Luis Londoño de la Cuesta, al
momento de ser aprobada la Ley
100, fue claro en sus declaraciones y exclamó “bienvenidos
al negocio de la
Salud”, parafraseando al entonces Presidente
Gaviria con su frase
“bienvenidos al futuro”.
La Ley 100 de 1993, tuvo tres
propósitos claros: privatizar
la Seguridad Social Pública,
entregando los recursos al sector financiero
especulativo nacional e
internacional, liquidar la Red Pública
Hospitalaria que se venía construyendo en
el esquema del Sistema Nacional de Salud y
entregar el sistema pensional a los Fondos Privados de
Pensiones y Cesantías.
CRONOLOGÍA y
Depósito
de enlaces
|